A palavra laser é um acrônimo
com origem na língua inglesa: Light Amplification by Stimulated Emission
of Radiation (Amplificação de Luz por Emissão Estimulada de Radiação), é um
dispositivo que produz radiação eletromagnética não ionizante com
características muito especiais: ela é monocromática (possui comprimento de
onda muito bem definido), coerente (todas as ondas dos fótons que compõe o
feixe estão em fase) e colimada (propaga-se como um feixe de ondas praticamente
paralelas). É um tipo de fonte luminosa com características bastante distintas
daquelas de uma luz fluorescente ou de uma lâmpada comum.
São justamente as características
especiais desse tipo de luz que a faz ter propriedades terapêuticas importantes
(Laser de Baixa Potência ou Terapêutico) assim como ser utilizada em cirurgias
com vantagens muito superiores ao uso do bisturi convencional (Laser de Alta
Potência ou Cirúrgico). As radiações ópticas produzidas por esses laseres têm
basicamente as mesmas características, porém se trabalha com o laser buscando
resultados clínicos bastante específicos.
A célula tem um limiar de
sobrevivência, segundo o tecido onde ela está localizada e segundo seu estado
fisiológico. Quando trabalhamos respeitando esse limiar de determinada célula,
lhe oferecemos uma baixa intensidade de energia, que será utilizada por ela de
maneira que irá estimular sua membrana, ou suas mitocôndrias. Dessa forma
estaremos induzindo essa célula à biomodulação, ou seja, ela trabalhará
buscando um estado de normalização da região afetada, isso se denomina Laserterapia.
Sua principal indicação são todos os quadros patológicos onde se gostaria
lograr melhor qualidade e maior rapidez do processo reparacional (quadros de
pós-operatório, reparação de tecido mole, ósseo e nervoso), quadros de edema
instalado (onde se busca uma mediação do processo inflamatório), ou nos quadros
de dor (crônicas e agudas). Quando, ao contrário, se oferece uma densidade tão
alta de energia a ponto dessa energia transformar-se em dano térmico e
ultrapassar o limiar de sobrevivência dessa célula, estaremos utilizando o laser
com finalidade cirúrgica, e a isso denominamos Laser Cirurgia.
O comprimento de onda é fator
determinante na interação laser-tecido. Corresponde à distância percorrida pela
onda em uma oscilação completa, sendo medida em nanometros (nm) e a freqüência
de suas oscilações em Hertz (Hz). O comprimento de onda pode variar desde a luz
visível até os raios cósmicos e segundo seu meio ativo, onde é gerada a
radiação. É o meio ativo, em geral, que dá o nome ao laser determinando sua
pureza espectral e seu comprimento de onda, conferindo características
diferentes de emissão e de possível ação biológica.
A radiação laser pode ser
refletida, transmitida, absorvida ou espalhada (scattering) pelo tecido.
A monocromaticidade do laser determina a absorção seletiva por parte dos
cromóforos, com resposta afim a um ou a vários comprimentos de onda, fenômeno
conhecido como ressonância a uma determinada frequência. Cada comprimento de
onda, portanto, terá um tipo diferente de interação segundo o tecido alvo.
A utilização do laser operando
com baixa potência tem sido estudada desde os anos 60, sendo Mester (1966) um
dos pioneiros em demonstrar seus efeitos na reparação tecidual.
Os efeitos terapêuticos dos
lasers sobre os diferentes tecidos biológicos são muito amplos, ao induzir
efeitos trófico-regenerativos, antiinflamatórios e analgésicos, os quais se têm
demonstrado em estudos tanto in vitro como in vivo; destacando-se
os trabalhos que demonstram um aumento na microcirculação local, no sistema
linfático, proliferação de células epiteliais e fibroblastos assim como aumento
da síntese de colágeno dos fibroblastos. Muitos estudos clínicos foram
publicados confirmando esses efeitos observados no laboratório.
Os estudos in vitro sobre
fibroblastos descrevem um efeito proliferativo e/ou ativador da síntese
protéica, dependendo das características e parâmetros do laser utilizado como:
comprimento de onda, forma de emissão, densidade de potência e densidade de
energia utilizadas. Muitos autores trabalharam in vitro com
fibroblastos, principal célula responsável na reparação. Estes estudos se
correlacionam com outros in vivo que mostraram efeitos, tal como a
redução do tempo de cicatrização de feridas dentro do estrato cutâneo e de
mucosas. A reparação tecidual é um processo complexo que envolve atividade local
e sistêmica do organismo, sendo os fibroblastos uma das células diretamente
envolvidas nesse complexo processo.
A ação dos diferentes
comprimentos de onda no metabolismo celular vem sendo estudada por diferentes
autores. Já se sabe que as ações desses lasers variam segundo a posição que
ocupam no espectro de radiações eletromagnéticas, e que a ação sobre as células
é diferente para os comprimentos de onda infravermelhos e para os visíveis
(vermelho), porém, a resposta clínica não varia intensamente. (mais abaixo
falaremos mais sobre isso)
O laser operando em baixa potência foi um Bioestimulador, e por isso, por um determinado período de tempo, encontramos na literatura essa terminologia utilizada como sinônimo para designar esse tipo de laser, que também era chamado de laser de bioestimulação. Ainda não se conhecia muito bem seu mecanismo de ação nessa época, e o que se observava era que os terapeutas tinham excelentes resultados no tratamento de feridas e úlceras abertas, estimulando seu processo de cicatrização. Porém, com o passar do tempo, essa terapia começou a ser utilizada não só para estimular e acelerar processos, mas também para detê-los. A terminologia "Bioestimulação" foi escolhida porque basicamente utilizavam essa terapia para acelerar o processo de cicatrização. Entretanto, essa terapia passou a ser utilizada muitas vezes buscando efeitos antagônicos no tecido biológico: foi utilizada para remover excessos de pigmento, mas também para restaurar a falta deles para tratar cicatrizes deprimidas, mas também cicatrizes hipertróficas; para aliviar a dor, mas também para fazer com que a sensibilidade voltasse a instalar-se em áreas de parestesia ou paralisia; para controlar hipotensão, mas também para tratar hipertensões. A partir de estudos clínicos e laboratoriais pôde-se concluir que essa terapia não somente acelerava determinados processos, mas também retardava outros. Os autores começaram então a entender que nesse tipo de terapia, o laser desempenhava um papel de normalizador das funções celulares e OSHIRO e CALDERHEAD em 1991, propuseram a expressão "Balanceador e Normalizador de funções".
Comprimento de Onda
O comprimento de onda é extremamente importante, pois é ele quem define a profundidade de penetração no tecido alvo. Diferentes comprimentos de onda apresentam diferentes coeficientes de absorção para um mesmo tecido. As radiações emitidas na região do ultravioleta e na região do infravermelho médio apresentam alto coeficiente de absorção pela pele, fazendo com que a radiação seja absorvida na superfície, enquanto que na região no infravermelho próximo (820 nm e 840 nm) constata-se baixo coeficiente de absorção, implicando em máxima penetração no tecido.
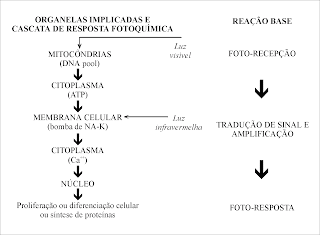
A energia dos fótons de uma radiação laser absorvida por uma célula será transformada em energia bioquímica e utilizada em sua cadeia respiratória. O mecanismo de ação é diferente para os laseres emitindo radiação na região do visível (vermelho) e do infravermelho próximo.
A luz laser visível (vermelho) induz a uma reação foto-química, ou seja, há uma direta ativação da indução de síntese de enzimas, e essa luz tem como primeiros alvos os lisossomos e as mitocôndrias das células.
As organelas não absorvem luz infravermelha, apenas as membranas apresentam resposta a este estímulo. As alterações no potencial de membrana causadas pela energia de fótons no infravermelho próximo induzem a efeitos foto-físicos e foto-elétricos, causando o choque entre células que se traduz intracelularmente por um incremento na síntese de ATP.
Os incrementos de ATP mitocondrial que se produzem após a irradiação com laser, favorecem um grande número de reações que interferem no metabolismo celular. Em estados patológicos, o laser interfere no processo de troca iônica, acelerando o incremento de ATP.
A absorção de fótons por parte da célula, seja diretamente por captação a nível de crómoforos mitocondriais (vermelho) ou por ação em sua membrana celular (infravermelho), produz estimulação ou inibição de atividades enzimáticas e de reações foto-químicas. Estas ações determinam alterações foto-dinâmicas em cascatas de reações e em processos fisiológicos com conotações terapêuticas.
Esses processos podem manifestar-se clinicamente de três modos. Primeiramente vão agir diretamente na célula, produzindo um efeito primário ou imediato, aumentando o metabolismo celular ou, por exemplo, aumentando a síntese de endorfinas e diminuindo a liberação de transmissores nosciceptivos, como a bradicinina e a serotonina. Também terá ação na estabilização da membrana celular. Clinicamente observaremos uma ação estimulativa e analgésica dessa terapia. Haverá, além disso, um efeito secundário ou indireto, aumentando o fluxo sanguíneo e a drenagem linfática, por exemplo. Dessa forma, clinicamente observaremos uma ação mediadora do laser na inflamação. Por fim, haverá a instalação de efeitos terapêuticos gerais ou efeitos tardios e clinicamente observaremos, por exemplo, a ativação do sistema imunológico.
É claramente observado nos dados da literatura que os efeitos do laser foram dose-dependentes. Parâmetros de irradiação, como fluência e irradiância foram altamente relevantes para a obtenção de bons resultados. Os efeitos do laser de baixa potência dependeram da fluência in vitro e sua influência dependeu da fase do crescimento celular e do estado fisiológico em que a célula encontrava-se no momento da irradiação, bem como da frequência e número de irradiações, já que uma única irradiação não mostrou ser suficiente para a obtenção de algum efeito celular.
É sabido que clinicamente esses laseres não apresentam ação quando aplicados em órgãos em condição de normalidade, e estudos in vivo demonstram que não há alteração significativa nos resultados obtidos em tecidos em homeostase quando irradiados.
O laser de baixa potência promove os mesmos efeitos de
modulação da inflamação e analgesia que a medicação anti-inflamatória não
esteroidal (AINE), além de estimular a microcirculação local e a proliferação
celular, favorecendo ainda mais os eventos de reparação no pós-operatório.
Nesse sentido, a TLBP (terapia com laser de baixa
potência) tem sido utilizada como uma alternativa à terapia medicamentosa em
diversas especialidades médicas e odontológicas devido aos seus efeitos
analgésicos, antiedematosos, biomoduladores da inflamação e acelerador da
cicatrização tecidual.
Em vários estudos publicados na literatura, a TLBP (terapia
com laser de baixa potência) demonstrou contribuir positivamente para o
conforto do paciente no pós-operatório cirúrgico. É importante lembrar que
todos os benefícios da utilização da TLBP no pós-operatório descritos podem ser
ainda mais significativos em pacientes comprometidos sistemicamente, a exemplo
dos diabéticos e fumantes, que apresentam recuperação dos tecidos mais lenta. O
aumento da microcirculação local e a ativação das células inflamatórias e de
defesa, associados ao aumento da viabilidade celular, são efeitos
proporcionados pela TLBP que explicam respostas teciduais de reparação mais
rápida e eficiente mesmo em condições adversas. Para conseguirmos efeitos
benéficos da radiação laser, devemos empregá-la de maneira correta. Para isso é
necessário que sejam estabelecidos protocolos de irradiação para cada tipo de
intervenção, obtendo-se assim o efeito desejado.
Deve-se
aplicar o laser de baixa potência nas primeiras 24 horas após a injúria, pois é
nessa fase que se observa, nas áreas irradiadas, uma maior afluência de
elementos defensivos e um elevado número de mitoses das células do estrato
germinativo. Tudo isso provocará a retirada precoce de detritos tissulares da
lesão, favorecendo a formação de tecido de granulação nas sessões seguintes à
irradiação e, em consequência, aceleração do processo de cicatrização, como se
evidencia nos resultados macroscópicos relatados na literatura. Quando a
irradiação com laser foi realizada alguns dias após a injúria, não foi
observada alteração significativa do tempo do processo cicatricial.
Quais os efeitos maléficos que o laser pode causar?
Devemos observar algumas situações onde o uso da Laserterapia deva ter mais
cuidados, entre estes estão:
1. Estes comprimentos de onda são os
mais perigosos para o olho, que não percebe os feixes deste comprimento, mas os
focaliza sobre a retina, na qual provocam queimaduras graves e lesões
fotoquímicas da retina. A retina sofre lesões de natureza térmica e
fotoquímica, já que todos os demais elementos do globo ocular são transparentes
para estes feixes. Além disso,
parte destes feixes é absorvida pelo cristalino, levando à turvação do mesmo,
isto é, à catarata. Isso quer
dizer que nunca podemos olhar diretamente para o feixe laser, sendo
indispensável a utilização do óculos de proteção pelo paciente, pelo operador e
auxiliar;
2. Pacientes com distúrbios da glândula tireóide: deve-se
evitar irradiar diretamente sobre a glândula;
3. Pacientes gestantes: Embora não haja nenhum registro
de efeitos danosos sobre a mãe, deve-se evitar irradiar diretamente sobre o
feto. De qualquer modo, qualquer procedimento que não seja extremamente
necessário ser realizado na gestante, deve ser evitado, sobretudo no primeiro e
último trimestres da gravidez;
4. Pacientes portadores de tumores malignos da cavidade
oral: devem-se evitar irradiações nas áreas ocupadas pelo tumor, pois estudos
em células apontaram para estimulação do Laser do crescimento celular.
Fonte:
Leia também:
Terapia fotodinâmica
Clareamento dental
O que pode e o que não pode no clareamento dental
Aftas






















0 comentários:
Postar um comentário